Między nami cyborgami - rozwój bioniki

Pan Hester nie liczył na odzyskanie wzroku. Dostępne obecnie transplanty siatkówki nie wchodziły raczej w grę z powodu trwałych zmian, jakie zaszły w oczach i układzie nerwowym. W 2014 r. Larry został jednak zaproszony przez zespół badawczy z Duke Eye Center, do udziału w testach nowego bionicznego implantu doocznego.
Zgodził się i niedługo potem w jego lewym oku znalazł się implant – sensor współpracujący ze specjalnymi okularami (1), na których zamontowana została kamera przechwytująca obraz trafiający potem do oka z implantem.
Wzroku w pełni nie odzyskał, bo takich rzeczy jeszcze nie potrafimy, ale możliwość rozróżniania pomiędzy światłem i cieniem umożliwiła Larry’emu poruszanie się, rozpoznawanie przedmiotów, a nawet czytanie.
Sensor działa w tandemie ze specjalnymi okularami. Całość, co ważne, działa bezprzewodowo. Nosiciel wszczepu nie musi się więc martwić o uszkodzenia mechaniczne, ani o infekcje. Mimo że nie jest to jeszcze „odzyskanie wzroku”, Larry jest zadowolony.
Podobnie jak Dennis Aabo Sørensen, który stracił rękę dziesięć lat temu, a niedawno odzyskał możliwość odczuwania palcami, dzięki protezie CYBERHAND – opracowanej przez specjalistów z Politechniki w Lozannie i włoskiej Szkoły Wyższej św. Anny w Pizie.
Odczucia dotyczące siły nacisku, kształtu i konsystencji dotykanych przedmiotów przekazywane są w tej konstrukcji z sensorów w dłoni przez nadajnik do elektrod wszczepionych w ramię Dennisa. Te łączą się z końcówkami nerwów. Impulsy elektryczne transmitowane są więc do układu nerwowego i dalej do mózgu.
To sprawia, że człowiek „czuje”, co ma pod palcami i jak mocno nimi to coś dotyka. Po wstępnych testach samej protezy przeprowadzono testy kliniczne, podłączając pacjenta do protezy codziennie, przez siedem dni, i dając mu do wykonania różne zadania. Próby wypadły zadowalająco.
Pacjent był w stanie sprostać większości zadań i widać było, że w czasie testów zrobił postępy. Świetnie radził sobie zwłaszcza z kontrolowaniem kciuka i palca wskazującego, gorzej szło mu z palcem małym. Miał trudności z rozpoznaniem obiektów o średniej sztywności, ale łatwo rozpoznawał te miękkie i twardsze.
„Wrażenia dotykowe były niewiarygodne. Doznawałem uczuć, których brakowało mi od dziewięciu lat” – ocenił Sørensen. Warto dodać, że podczas testów bionicznej protezy miał zasłonięte oczy i zatkane uszy.
Technologia zamiast biologii
Bionika to skrót od bioelektroniki, określenia pochodzącego od greckiego słowa bios – „życie” (inne nazwy: biomimetyka, od mimesis – „naśladowanie”; biomimikra, od mimikry; inżynieria bioniczna).
Stanowi interdyscyplinarną naukę badającą budowę i zasady działania organizmów oraz ich adaptowanie do wymogów techniki (zwłaszcza w automatyce) i budowy urządzeń technicznych na wzór organizmu.
Stara się poznawać i wykorzystać procesy sterujące działaniem organizmów w różnych działach techniki, głównie w automatyce, elektronice i mechanice. Patenty przygotowane przez naukowców wykorzystują rozwiązania występujące w naturze.
W medycynie bionika oznacza zastępowanie lub wspomaganie różnych organów i części ciała urządzeniami, które bardzo dobrze naśladują naturalne funkcjonowanie, w przeciwieństwie do protez. Najbardziej znany jest tu implant ślimakowy dla osób niesłyszących.
Być może jesteśmy właśnie świadkami przełomu w dziedzinie pomocy osobom unieruchomionym przez częściowy paraliż. Protezy bioniczne – bo tak nazywa się skomputeryzowane urządzenia, aparaty rehabilitacyjne – aktywnie pomagają osobie niepełnosprawnej poruszać się, utrzymać pozycję stojącą, chodzić, a nawet wchodzić po schodach.
W 2012 r. media obiegła wiadomość o 32-letniej Brytyjce Claire Lomas, która, sparaliżowana od kilku lat od pasa w dół, wzięła udział w maratonie na protezach bionicznych (2). Pokonała trasę w 16 dni. Dziennie maszerowała 3 km. Kilka miesięcy później gruchnęła wieść, że konstruktorom z australijskiego instytutu Bionic Vision udało się wszczepić pacjentce, Dianne Ashworth, bioniczne oko, czyli hybrydę normalnego ludzkiego organu i elektrod.
Praktycznie niewidoma przed zabiegiem kobieta mogła po operacji dostrzec kształty. Implant zbudowany jest z elektronicznej siatkówki. Składa się z 24 elektrod wszczepionych tuż pod biologiczną siatkówką.
Impulsy do elektrod biegną przewodem poprowadzonym od dna oka do „wyjścia” tuż za uchem i dalej do specjalnej aparatury laboratoryjnej.
Wcześniej słyszeliśmy również o innej pacjentce, której w holenderskim szpitalu w Sittard-Geleen wszczepiono sztuczną żuchwę, wytworzoną z tytanowego proszku w trójwymiarowej drukarce. Szczękę trzeba było zastąpić protezą, ponieważ uległa zniszczeniu w trakcie przewlekłej infekcji.
Rekonstrukcyjny zabieg chirurgiczny uznano za zbyt ryzykowny ze względu na wiek pacjentki. Wydrukowany techniką 3D implant żuchwy (3) ma skomplikowany kształt – ze stawami, wgłębieniami pozwalającymi na przyczepienie się mięśni oraz rowkami dla nerwów i naczyń krwionośnych.
Sztuczne oko, model o nazwie Argus II, wyprodukowany przez amerykańską firmę Second Sight Medical Products, jest już od pewnego czasu dostępne na rynku, także na terenie Unii Europejskiej. Prace nad technologią zastępującą oczy trwały od wielu lat. Dopiero teraz jednak wynalazek przybrał kształt rynkowego produktu.
Argus II działa dzięki fotoreceptorom przetwarzającym światło wpadające do oka na impulsy elektryczne, które trafiają następnie do mózgu za pośrednictwem elektrod umieszczonych w nerwie wzrokowym. Zaawansowane bioniczne protezy i implanty zapewne za kilka lat wyjdą z laboratoriów badawczych do normalnych szpitali i gabinetów. Naukowcy jednak pracują już nad kolejnym krokiem…
Protezy kontrolowane umysłem
52-letnia Jan Scheuermann była od 10 lat sparaliżowana, nie mogła poruszać swoim ciałem od szyi w dół. Dzięki naukowcom z Uniwersytetu w Pittsburghu zaczęła ruszać ramieniem. Nie swoim jednak, lecz mechanicznym. Początkowo lekarze przeprowadzili czterogodzinną operację, w czasie której do mózgu Jan wszczepiono setki maleńkich elektrod – umieszczono je w tym obszarze, który odpowiada za kontrolę prawej ręki.
Następnie część czaszki zastąpiono sztucznym tworzywem – tak, by można było poprowadzić kable do specjalnych wtyków w głowie pacjentki. Następnie lekarze rejestrowali aktywność mózgu Jan w czasie, gdy wyobrażała sobie, że rusza ramieniem. Jednocześnie, by wszystko było bardziej sugestywne, patrzyła, jak te same czynności wykonywane są przez mechaniczne ramię.
Zaledwie dwa dni od rozpoczęcia treningu Jan była w stanie poruszać sztucznym ramieniem do przodu, do tyłu, na boki, do góry i w dół. W ciągu tygodnia nauczyła się kontrolować rękę na tyle, by być w stanie podnosić przedmioty i bezpiecznie odkładać je w inne miejsce. Udało jej się nawet samodzielnie zjeść tabliczkę czekolady (4).
„Jeden mały kęs dla człowieka, jeden wielki gryz dla BCI”, zażartowała, gdy tego dokonała. BCI to skrót od brain-computer interface, zbiorowej nazwy różnych technologii, pozwalających sterować komputerem za pomocą mózgu. Przed badaczami jest jeszcze stworzenie niezawodnego, bezprzewodowego systemu przesyłania impulsów.
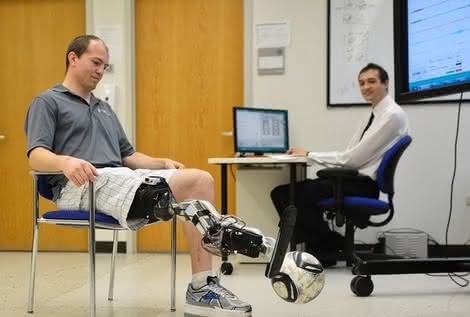
Na razie pacjent musi być podłączony do aparatury nadzorującej cały proces wiązką kabli. Zac Vawter z amerykańskiego Seattle zasłynął dzięki swojej protezie nogi, którą może kontrolować za pomocą myśli. Otrzymał ją kilkanaście miesięcy temu w instytucie Rehabilitacji w Chicago i, jeśli wierzyć jego wypowiedziom cytowanym przez media, jest zachwycony.
Proteza łączy się przewodami ze ścięgnem udowym. Tu umieszczono łącza z nerwami. Impulsy przekazywane są do pokładowego komputera protezy, który zarządza mechaniką prostującą lub też zginającą kończynę (5).
Śledziona magnetyczna
Sztuczne oczy, protezy, nawet te sterowane myślami, to wszystko są rzeczy, które widać z zewnątrz. Tymczasem bionika coraz śmielej wkracza do naszego wnętrza i również stamtąd zmienia ludzi w nieomal mikrocyborgi. Przykładem jest urządzenie inspirowane śledzioną.
Jego zadaniem ma być oczyszczanie krwi z infekcji powodowanych przez drobnoustroje, od Escherichia coli po ebolę. Informacja o sztucznym narządzie opracowanym przez bostoński Instytut Wyss ukazała się we wrześniowym wydaniu „Nature Medicine”. Urządzenie wykorzystuje zmodyfikowaną wersję białka – lektyny wiążącej mannozę (MBL).
Substancja ta wiąże się z cukrami występującymi na powierzchni 90 procent bakterii, wirusów i grzybów. Wiąże się również z toksynami wydzielanymi przez martwe drobnoustroje, co przyczynia się do nadreakcji immunologicznej i posocznicy.
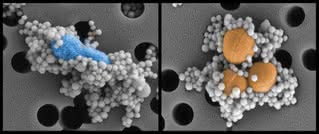
Naukowcy pokryli drobiny magnetyczne MBL. Gdy przechodzi przez nie krew, białko wiąże się z zawartymi w niej patogenami (6).
Minimagnesy są następnie usuwane za pomocą pola magnetycznego z krwi, a ta oczyszczona może wracać do organizmu. Sztuczną śledzionę przetestowano na szczurach celowo zakażonych bakteriami E.coli lub paciorkowca.
Aż 89 procent zwierząt, których krew przefiltrowano, wyzdrowiało, podczas gdy tylko 14 procent szczurów, których krwi nie przepuszczono przez bioniczną śledzionę, przeżyło eksperyment. Kolejnym doświadczeniem było zbadanie, czy opracowana w Wyss śledziona poradzi sobie z większą ilością krwi – ok. 5 litrów, bo tyle ma w sobie przeciętny człowiek.
Uczeni przepuszczali pełną bakterii i grzybów ludzką krew przez urządzenie w tempie jednego litra na godzinę. Po pięciu godzinach okazało się, że większość patogenów zniknęła. Bioniczny wynalazek nie uwalnia organizmu od infekcji w całości. Zmniejsza za to w ogromnym stopniu liczbę groźnych mikrobów. Gdy to się uda, resztę roboty mogą wykonać antybiotyki, którym znacznie łatwiej zwalczać osłabioną infekcję.
Co zamiast baterii
Nawet pięć lat bez przerwy może bić serce firmy Carmat (7), które wszczepiono pacjentowi w paryskim Szpitalu Georges-Pompidou. Proteza jest częściowo urządzeniem mechanicznym, częściowo zaś stworzona została z tkanki żywej, pochodzącej od krowy. Przy masie 900 gramów jest trzy razy cięższa niż ludzkie serce.
Stąd też spore ograniczenia w zastosowaniu nowej bionicznej konstrukcji. Nadaje się ona głównie dla pacjentów płci męskiej, z nadwagą. Innym ograniczeniem stosowania protezy będzie także jej cena – ok. 160 tys. euro. Mechanizm firmy Carmat jest nieco inaczej zaprojektowany niż znane dotychczas protezy serca.
Elastyczne, hydraulicznie napędzane komory ściskają krew, przepompowując ją do układu krążenia. Tkanki wołowe na powierzchniach mających kontakt z krwią zmniejszają niebezpieczeństwo krzepnięcia krwi. Sensory dostosowują tempo pompowania do ruchów pacjenta.
W miarę jednak jak rozwijają się technologie implantów i inne bioniczne „części zamienne” w ludzkich organizmach, pojawia się kwestia ich zasilania. Od lat funkcjonujące na normalnym rynku rozruszniki serca korzystają z baterii, które od czasu do czasu trzeba wymieniać.
W przypadku urządzeń umieszczonych w organizmie oznacza to po prostu konieczność przeprowadzania kolejnej operacji. Wspomniane francuskie serce pracuje np. na przenośnej baterii litowo-jonowej, którą mimo stosunkowo długiej żywotności i tak trzeba po pięciu latach wymienić, czyli właśnie – operować pacjenta.
Aby tego uniknąć, coraz częściej pracuje się nad systemami bezprzewodowego przekazywania energii. Jedną z technik, które się obecnie rozwija, jest próba wykorzystania zjawisk piezoelektrycznych generowanych przez ultradźwięki. Leon J. Radziemski z firmy Piezo Energy Technologies w Tucson pracuje z kolegami naukowcami nad systemem, który umożliwiałby takie właśnie bezoperacyjne doładowywania baterii.
„Przeprowadziliśmy eksperymenty polegające na ładowaniu baterii lito-jonowych o napięciu 4,1 wolta”, opowiada. „Na głębokości tkanki do 1,5 cm udało się wygenerować prąd o natężeniu 300 milliamperów (mA). Pod warstwą tkanki sięgającą 5 cm udało się wywołać 20 mA”. W obu przypadkach możliwe jest ładowanie baterii medycznych implantów.
Ultradźwiękowe generowanie prądów testowane było na razie na świniach. Zwierzętom wszczepiano implanty wyposażone w odbiorniki piezoelektryczne. Do zdalnego ładowania baterii bionicznych urządzeń można wykorzystać również techniki elektromagnetyczne, oparte na indukcji. Jednak wykorzystanie fal elektromagnetycznych wzbudza kontrowersje.
Amerykańskie organy regulujące sferę telekomunikacji wprowadziły ograniczenia co do mocy sygnałów, które można przekazywać medycznym implantom. Poza tym w implantologii mózgowej, gdzie ewentualne elektroniczne moduły nie mają miejsca na baterie, trzeba myśleć o innych technikach dostarczania mocy.
Dlatego naukowcy z amerykańskiego Uniwersytetu Stanforda również pracują nad metodami ultradźwiękowymi. Ich pomysł polega na emitowaniu energii w postaci ultradźwiękowych sygnałów, które odbierane są przez odbiornik piezoelektryczny.
Podczas eksperymentu uczeni umieścili miniaturowy implant w kawałku mięsa kurczaka, który imitować miał mózg (8). Emitowali energię w postaci dźwięków/wibracji o wysokiej częstotliwości.
W odbiorniku wzbudzało to prąd stały o mocy 100 μW (mikrowatów). Technologia dała podczas pierwszych eksperymentów w laboratorium obiecujące wyniki, ale zapewne czeka ją jeszcze długa – nie tylko naukowa, ale także prawna – droga do ewentualnego zastosowania w praktyce.
Naukowcy wciąż poszukują sposobów na połączenie najnowocześniejszych technologii ze światem biologii i medycyny. Specjaliści z Instytutu Optyki z Uniwersytetu Piotra i Marii Curie w Paryżu oraz francuskiej firmyPixium Vision planują połączenie bionicznej siatkówki, przygotowanej z grafenu, z nerwami. Większość sztucznie wytworzonych protez tego organu jest zwyczajnie odrzucana przez organizm, a w dodatku oczywiście nie może się równać parametrami technicznymi z grafenem.
W przyszłości grafen może posłużyć do budowy bardziej skomplikowanych urządzeń, które trwale połączą ludzki mózg z komputerami, tym samym zwiększając nasze zdolności. Na Uniwersytecie Austin w Teksasie opracowano z kolei tzw. elektroniczną skórę, czyli nakładane na skórę obwody elektroniczne, które mogą być wykorzystane np. do diagnostyki medycznej lub sterowania dozowaniem oraz do samego dozowania leków pacjentom.
Nowa technologia to rodzaj nadruku na ludzką skórę. „Łatka” (9) elektroniczna na skórze ma rozmiary 4x2 cm, przy 0,3 mm grubości. Składa się z warstw nałożonych na siebie z wykorzystaniem nowoczesnych nanotechnologii i materiałów. W obwodzie zintegrowane są m.in. czujniki temperatury i ruchu, moduł pamięci RAM, mikropodgrzewacze i porcje leków.
Mogliby z niej korzystać np. pacjenci z zaburzeniami ruchu albo chorzy na chorobę Parkinsona, w sytuacjach, gdy muszą brać regularnie leki, a trudno jest im aplikować je w sposób tradycyjny. Na koniec warto wspomnieć o próbach połączenia klasycznej inżynierii z bioniką.
Inżynierowie ze Stanowego Uniwersytetu w Oregonie wymyślili implant zastępujący źle funkcjonujące lub osłabione po operacji nerwy i ścięgna w ręce. Informacja o nowym bionicznym rozwiązaniu ukazała się w specjalistycznym czasopiśmie „Hand”.
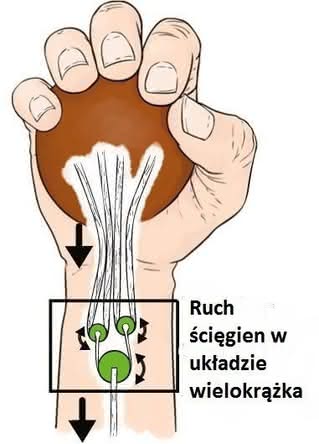
Jest to mechanizm pasywny, oparty na układzie podobnym do wielokrążka, znanego np. ze stosowanych w przemyśle dźwignic (10). Służy jako mechanizm pośredniczący i wspomagający ścięgna, które podczas operacji łączone są z nerwami. Pacjent po takiej operacji ma problemy z poruszaniem palcami i dłonią.
Implant wielokrążkowy zmniejsza siłę potrzebną do zaciśnięcia palców o ok. 45 procent. Zdaniem naukowców, mechaniczne wspomaganie tego typu może znaleźć zastosowanie w trakcie rehabilitacji po operacjach również innych części kończyn.